重症急性胰腺炎合并乳糜腹水1例
发布人:

y****n其他医务者
更新时间:2018-05-22 08:43
关注
【病案介绍】
主诉
患者女性,42岁
因胰腺假性囊肿外引流术后半个月、腹腔积液、胸腔积液1周入院。
既往史
半年前患重症急性胰腺炎(serve acute pancreatitis,SAP),精神分裂症病史。
查体
腹部膨隆,上腹部轻压痛,余无明显异常。
辅助检查
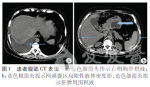
血淀粉酶44 U/L,尿淀粉酶176 U/L;白细胞3.57×109/L,中性粒细胞百分比54%。腹部CT平扫提示:右侧胸腔积液,肝内密度广泛不均匀减低,肝内胆管未见扩张,胆囊不大,壁略厚,腔内可见结节状略高密度影,大小为1.5cm。胰腺形态不规整,轮廓毛糙,其内密度不均匀,周围脂肪间隙模糊,网膜囊区可见局限性液体密度影,大小为5.2cm×4.2cm。肝脾表面可见弧形液体密度影(图1)。
【诊治过程】
诊治经过
患者入院后给予超声引导下腹腔积液穿刺引流术、胸腔积液穿刺引流术,引出大量黄白色液体,与胰腺脓肿引流液颜色不同。测淀粉酶58 U/L,每日引流量共约2000ml,进食后明显增加。给予患者皮下注射奥曲肽后,隔日发现腹水量有所减少,但仍然每日总量约1000ml。遂嘱患者禁食,给予全肠外营养,腹水及胸水量骤然减少,24h约10ml,同时结合患者腹水性状,查阅相关文献后,考虑患者不除外胰腺炎合并乳糜腹水,测定腹水甘油三酯含量,结果回报10.4m mol/L,进一步明确乳糜腹水的临床诊断。治疗1周后拔除腹腔及胸腔引流管,患者恢复正常饮食,康复出院。
【其他】
【讨论】
乳糜腹水是指因淋巴回流受阻,淋巴管堵塞引起淋巴管破裂,大量富含脂质蛋白质和电解质的淋巴液漏出,聚集在腹腔内形成的乳糜样腹水,其常见因素主要有外伤、肿瘤压迫、寄生虫等。
乳糜腹水形成的主要机制包括:
(1)由于肠系膜基部或乳糜池梗阻导致淋巴管自发破裂后乳糜漏出;
(2)由于创伤或手术等原因导致淋巴管破裂,进而乳糜液经破裂的淋巴管进入腹腔;
(3)伴有先天性淋巴管扩张症或胸导管梗阻时的淋巴管瘘。
胰腺炎合并乳糜腹水临床上较为罕见。关于SAP合并乳糜腹水形成的机制,有两种推测:(1)胰腺水肿压迫淋巴管,引起淋巴管破裂。(2)急性胰腺炎大量渗出,渗出的胰酶直接腐蚀淋巴管。从解剖学角度分析,乳糜池位于主动脉和下腔静脉(腰1~2椎体前方)之间,胰腺上界为第12胸椎体中1/3平面,下界达第2、3腰椎间盘平面。因此,急性胰腺炎引起胰腺水肿,压迫淋巴管,引起淋巴管梗阻、回流不畅,严重时可引起淋巴管破裂形成乳糜漏。同时,A1-Ghamdi等报道1例酒精性急性胰腺炎4周后并发乳糜腹水患者,经腹腔镜活组织检查发现肠系膜淋巴结脂肪坏死,推断为胰酶和脂肪酶消化作用所致。本文患者属于出血坏死性胰腺炎,因胰腺水肿压迫淋巴管影响淋巴液回流、胰液腐蚀淋巴管引起淋巴液外漏,从而产生乳糜腹水。
乳糜腹水根据其典型的黄白色性状多可考虑诊断,但胰腺炎终末感染期可出现胰周积脓,其脓液性质可与乳糜腹水较为相似,二者需加以区别。此外,乳糜腹水的外观并非都呈典型的黄白色,这是由于腹水内所含甘油三酯的含量所致,单凭外观判断容易忽视及漏诊,故确诊仍需要结合化验结果。具体方法:腹水呈乳白色,静置后分出乳酪样层,无臭味,碱性,脂肪含量为0.4%~4%,三酰甘油含量>12 m mol/L(高于血浆2~8倍),无菌,Sudan红染色镜检可见脂肪球。此外,乳糜在CT扫描中呈低衰减影,可与急性出血鉴别。放射性核素淋巴显像、淋巴管造影及口服在体外盐酸乳化的13C标记的长链脂肪酸可以显示淋巴漏的部位,对诊断及治疗有重要的指导意义。
全肠外营养联合奥曲肽是治疗乳糜性腹水的有效方法,SAP合并乳糜腹水,其乳糜液主要来源于肠干淋巴系统收集的乳糜颗粒,因此通过禁食水、降低饮食中的脂质含量,可显著减少乳糜液的产生,为淋巴管破裂处的愈合创造良好的条件。通过静脉给予必需的营养物质,降低患者营养不良的风险,抑制胃肠液的分泌,可减少淋巴液形成。但是,长期禁食不利于患者肠道功能的维持,可能导致肠黏膜功能屏障破坏,肠道菌群失调,静脉导管感染等并发症。通过查阅近年关于胰腺炎合并乳糜腹水的文献报道,以中链三酰甘油(medium-chain triglycerides, MCT)作为肠内营养支持治疗乳糜腹水效果较好,MCT可被小肠黏膜细胞直接吸收并被水解为甘油和游离脂肪酸,经门静脉转运至肝脏,对淋巴流量影响较小,可减少淋巴液的产生。Aalami等认为确诊乳糜腹水后,营养支持治疗可以低脂、富含MCT的肠内营养为主,待乳糜腹水减少或消失后,可逐步过渡到全营养素的肠内营养。赵丙超等发现,以富含MCT和高蛋白比例的NutrisonMCT联合奥曲肽治疗乳糜性腹水效果较好,此外,徐晓帆等通过研究表明,SAP合并乳糜腹水患者,给予无脂肠内营养(enteral nutrition, EN)特别是早期EN更有利于减少肠道细菌易位,降低肠壁通透性、减少细胞因子的活化和释放,降低全身内毒素血症、感染相关并发症和病死率。生长抑素及其类似物可抑制多种胃肠道激素的释放,减少胃液小肠液和胰液的分泌,降低门静脉压力减少内脏血流淋巴循环及肠道淋巴液生成,还可通过抑制肠壁淋巴管内特异性受体以减少淋巴液的分泌。此外,针对一些因大量乳糜腹水造成腹胀、呼吸困难的患者,可行腹腔穿刺引流,但乳糜液的长期排放可导致大量的脂肪、蛋白质丢失,脂肪的丢失将伴随着血钙的下降,出现脂肪、电解质代谢紊乱。因此可据病情酌情抽液,大约1~2周抽液1次,同时在引流期间应密切监测液体出入量,定期监测离子,防止离子紊乱。经禁食水、腹腔穿刺引流,静脉营养补液或无脂、低脂肠内营养支持,联合应用奥曲肽治疗,患者乳糜腹水短期内即见消退。
以往由于缺乏病理生理学知识及适当的处理措施,伴有乳糜腹水并发症的患者病死率高达70%。近年来随着疾病诊治水平的提高,其病死率显著降低。本文总结了1例SAP合并乳糜腹水病例的诊治过程,旨在提高对胰腺炎合并乳糜腹水的诊治经验,对于胰腺炎合并大量腹腔积液,经腹腔穿刺后引出乳白色腹水的患者,应警惕合并乳糜腹水的可能,一经确诊,需尽早给予禁食水、营养支持治疗,联合应用奥曲肽治疗,避免因延误治疗,引起乳糜液大量丢失,造成患者营养不良,加重感染风险,延迟出院时间,严重时出现生命危险。
病例来源:爱爱医
版权声明:站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。

全部评论