【病案介绍】
主诉
患者男,50岁
现病史
2013年7月3日接触1万V高压电致伤,伤后3h入当地医院治疗。诊断:电烧伤总面积70%TBSA,深度为深Ⅱ~Ⅳ度。入院后予抗休克、抗感染、脏器保护、营养支持及创面清创换药等治疗。伤后第5天行双下肢切痂微粒皮移植+异体皮(来源不详)覆盖术。伤后第10天晚间患者便血约1000mL,遂转入ICU治疗,予止血、补充血液制品、禁食、持续泵入生长抑素、抑酸、保护胃黏膜等治疗,患者间断呕血及便血,量为300~600mL。伤后第17天患者大量呕血及便血,总量约4000mL,经积极抢救,生命体征逐渐稳定,但每日仍有不同程度便血,量为200~300mL。伤后第19天行全身CT检查示双侧肺不张、双肺胸腔积液、双肺感染、腹腔及盆腔积液等。为求进一步治疗,于伤后第20天转入笔者单位,转运途中排稀血便约350mL。
既往史
患者精神萎靡、意识清楚、焦虑,呈消瘦、贫血貌。双肺可闻及明显湿性啰音,腹平软、无腹膜**征,肠鸣音活跃。右手中指及左手食指远节、中节焦黑炭化,躯干、双上肢可见痂皮覆盖,局部可见脓性分泌物积聚;臀部、头顶部创面黄白色坏死组织未脱,会**采用磺胺嘧啶银暴露治疗,包皮局部发黑坏死;双下肢微粒皮移植术后,异体皮大部分附着稳妥,部分异体皮存活良好,部分创面溶痂,其下见脓性分泌物,部分异体皮干性坏死紧贴骨质(图1A)。患者体温38.6℃,呼吸频率26次/min,脉搏93次/min,血压169/95mmHg(1mmHg=0.133kPa),指端血氧饱和度0.99。
查体
患者精神萎靡、意识清楚、焦虑,呈消瘦、贫血貌。双肺可闻及明显湿性啰音,腹平软、无腹膜**征,肠鸣音活跃。右手中指及左手食指远节、中节焦黑炭化,躯干、双上肢可见痂皮覆盖,局部可见脓性分泌物积聚;臀部、头顶部创面黄白色坏死组织未脱,会**采用磺胺嘧啶银暴露治疗,包皮局部发黑坏死;双下肢微粒皮移植术后,异体皮大部分附着稳妥,部分异体皮存活良好,部分创面溶痂,其下见脓性分泌物,部分异体皮干性坏死紧贴骨质(图1A)。患者体温38.6℃,呼吸频率26次/min,脉搏93次/min,血压169/95mmHg(1mmHg=0.133kPa),指端血氧饱和度0.99。
辅助检查
患者精神萎靡、意识清楚、焦虑,呈消瘦、贫血貌。双肺可闻及明显湿性啰音,腹平软、无腹膜**征,肠鸣音活跃。右手中指及左手食指远节、中节焦黑炭化,躯干、双上肢可见痂皮覆盖,局部可见脓性分泌物积聚;臀部、头顶部创面黄白色坏死组织未脱,会**采用磺胺嘧啶银暴露治疗,包皮局部发黑坏死;双下肢微粒皮移植术后,异体皮大部分附着稳妥,部分异体皮存活良好,部分创面溶痂,其下见脓性分泌物,部分异体皮干性坏死紧贴骨质(图1A)。患者体温38.6℃,呼吸频率26次/min,脉搏93次/min,血压169/95mmHg(1mmHg=0.133kPa),指端血氧饱和度0.99。
【诊治过程】
初步诊断
患者精神萎靡、意识清楚、焦虑,呈消瘦、贫血貌。双肺可闻及明显湿性啰音,腹平软、无腹膜**征,肠鸣音活跃。右手中指及左手食指远节、中节焦黑炭化,躯干、双上肢可见痂皮覆盖,局部可见脓性分泌物积聚;臀部、头顶部创面黄白色坏死组织未脱,会**采用磺胺嘧啶银暴露治疗,包皮局部发黑坏死;双下肢微粒皮移植术后,异体皮大部分附着稳妥,部分异体皮存活良好,部分创面溶痂,其下见脓性分泌物,部分异体皮干性坏死紧贴骨质(图1A)。患者体温38.6℃,呼吸频率26次/min,脉搏93次/min,血压169/95mmHg(1mmHg=0.133kPa),指端血氧饱和度0.99。
诊治经过
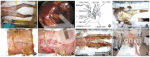
入本科后予禁食、水,持续泵入生长抑素、埃索美拉唑,补充血液制品与肠外营养支持等治疗。住院当日晚间患者出现呕血及多次血便,量约1600mL,经积极保守治疗,出血症状逐渐缓解,但每日仍间断排黑便,量约400mL。伤后第25天晚间,患者再次大量便血及少量呕血,量约1200mL,并伴有休克表现,保守治疗效果欠佳。床旁胃镜检查见十二指肠巨大血肿伴活动性渗血(图1B)。经消化内科、普外科及介入科会诊讨论后于次日凌晨行急诊剖腹探查术。术中见十二指肠水平部起始端3cm×3cm破裂口,腹膜后巨大血肿形成,量约3000mL,腔壁可见脓苔。遂行胃大部切除(毕罗Ⅱ式)术、十二指肠破裂修补术、造瘘术,并于十二指肠修补处、后腹膜腔最低点、左膈下、十二指肠残端放置双套管引流,于右膈下、左侧盆腔放置乳胶引流管,并留置小肠营养管、胃管、十二指肠造瘘管、胆囊造瘘管(图1C)。术后及后续治疗中腹部切口、窦道口及腹部创面均以负压材料封闭固定(图1D),双套管接医院中心负压引流,负压大小为–79.8~–59.8kPa。每日持续通过冲洗管以大量生理盐水、呋喃西林灭菌溶液及庆大霉素生理盐水交替持续腹腔冲洗,防止管道堵塞。排气后逐步给予鼻饲葡萄糖氯化钠溶液、米汤、肠内营养乳剂等,并逐步拔除左右膈下、左侧盆腔、十二指肠残端引流管及胃管。但治疗期间患者腹膜后引流管内反复有食糜样物质流出,经普外科多次会诊,先后多次行腹部造影及CT检查等明确为十二指肠瘘、结肠瘘,根据腹腔引流情况禁食,主要经肠外途径补充营养,继续腹腔内持续冲洗引流等。伤后第127天患者因发热及CT检查示右侧髂窝内积液,急诊行腹腔脓肿清创引流置管术,术中见右侧腹膜后腔隙内残留约150mL稀薄脓液,未与腹腔相通,遂于窦腔最低点放置2条双套管引流。术后各引流管、手术切口及腹部残余创面继续予VSD,腹腔持续冲洗引流,并予流食。治疗过程中,根据引流及创面情况定期更换负压材料;患者腹部正中手术切口术后局部线状开裂,可见网膜组织外露(图1E);经多次负压治疗后,切口逐步肉芽化(图1F)以植皮封闭。治疗期间无严重腹腔感染等并发症发生。患者创面较深,移植微粒皮几乎未见成活,约50%TBSA创面需植皮封闭。双上肢、上腹部及臀部创面换药治疗并用异体皮覆盖,痂皮残留干燥部位则行暴露治疗,下腹部、会阴、双下肢暴露溶痂创面应用负压引流治疗,并视创面情况定期更换负压材料及调整负压大小,为植皮创造条件。患者长期禁食,同时因创面消耗明显,严重消瘦,为避免大范围取皮加重病情,并减少供皮区不愈风险,由患者2个儿子捐献头皮,分别于伤后第40、51、63、76天先后4次行躯干、双下肢清创+异体/自体头皮移植术。术后植皮存活良好,患者大部分创面封闭,病情相对平稳。伤后第84天,因患者右小腿大范围胫骨外露,膝关节、踝关节开放并发化脓性关节炎,行右大腿截肢;利用患者头皮及残肢部分愈合创面,取刃厚皮行残余创面补充植皮术。此后,随病程时间延长,已移植的异体皮逐步脱落,创面再次暴露,遂于伤后第98、111、127天取自体头皮行残余创面清创植皮术,创面基本封闭。患者历次手术植皮后均行VSD治疗,术区引流良好,移植皮片全部成活(图1G)。患者在本科治疗4个月,创面封闭,拔除部分腹腔引流管后于伤后第158天转往普外科,经手术及全肠外营养治疗等,逐步拔除全部腹腔引流管痊愈出院(图1H)。
病例来源:爱爱医
版权声明:站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。

全部评论