【病案介绍】
主诉
7例患者中,男2例,女5例,中位年龄50(24~ 81)岁。
现病史
从发病至确诊时间为3 d~3个月,中位病程为1个月。气促、呼吸困难6例(其中4例入院时即有Ⅰ型呼吸衰竭),咳嗽4例(干咳为主),胸痛2例,盗汗3例,发热2例(均为午后低热),体重下降超过10%者3例,仅1例有颈部淋巴结肿大。LDH中位数为481.6(256.1~ 738.8)U/L。国际预后指数(IPI)积分3分者5例,4分者1例,5分者1例。按照Ann Arbor分期,确诊时Ⅲ期者3例,Ⅳ期者4例(表1)。所有患者均行结核菌素试验(PPD试验),其中4例阴性,2例弱阳性,1例阳性,无强阳性表现。4例患者在胸腔镜确诊前接受了1~6周的诊断性抗结核治疗,其中3例接受四联(异烟肼、利福平、吡嗪酰胺、乙胺丁醇)方案治疗,1例接受三联(异烟肼、利福平、乙胺丁醇)方案治疗。在治疗过程中,胸腔积液均继续快速生长。
辅助检查
7例患者均行胸腔积液常规及生化检查,均符合渗出液诊断标准[5]。外观黄色浑浊者6例,血性浑浊者1例,黏蛋白试验(Rivalta试验)均阳性。总蛋白42.5(23.2~67.4) g/L,白细胞计数0.9(0.18~7.8)×109/L,分类以淋巴细胞为主,所占比例为75%(45%~90%),仅1例患者淋巴细胞比例低于50%。细胞学检查示胸腔积液中以间皮细胞、淋巴细胞、浆细胞为主,1例见炎性细胞,1例见可疑肿瘤细胞,1例见散在小淋巴细胞(表2)。
3.影像学检查:
7例患者均行胸部影像学检查,1例行胸部X线检查,其余均行CT检查。双侧胸腔积液3例,右侧3例,左侧1例。胸膜增厚4例,其中1例胸膜呈结节状增厚,伴腹膜后及颈部淋巴结肿大。纵隔及肺门淋巴结增大或软组织影3例,肺斑片影3例,支气管闭塞致肺不张1例。1例合并盆腔肿块,盆腔积液,腹腔内多发淋巴结肿大。
4.胸腔镜检查:
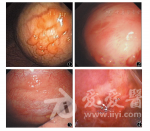
7例患者均接受内科胸腔镜检查并行病理学检查确诊。例1胸膜无明显充血,仅在膈胸膜见多个5 mm左右结节(图1)。例2胸腔内多量纤维粘连带,包裹,在分离粘连带后,膈胸膜散在大小不一的结节,局部融合,壁层胸膜肿胀肥厚明显,充血,局部呈苔藓样变(图2)。例3胸腔内大量血性胸腔积液,抽吸后见胸腔底部近膈肌处壁层胸膜散在苔藓样斑片样病变,未见结节(图3)。例4见胸膜稍苍白、增厚,可见多发大小不一结节。例5见胸腔内大量纤维分隔,包裹、分房,肋膈胸膜充血,可见干酪样坏死物(图4)。例6见肋胸膜、膈胸膜上大小不一结节,肋膈角处明显,呈串珠样改变,结节直径约2~3 cm,部分融合,肋胸膜上覆黄白色坏死物,脏层胸膜呈核桃样改变,增厚。例7胸腔镜下见壁层及脏层胸膜上较多脂肪组织沉着,局部可见大小不等结节聚集,质地较韧,部分融合。
病例来源:爱爱医
版权声明:站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。


全部评论