主诉
【病史】
20余年前诊断为慢性乙型肝炎,因检查发现丙氨酸氨基转移酶(ALT)异常而由首诊医生转诊。其兄有HBV相关性肝硬化病史,患者曾接受聚乙二醇干扰素(PEG-IFN)α治疗,体格检查未发现异常。实验室检查显示,ALT水平为379IU/L。血清学检查显示,乙肝表面抗原(HBsAg)(+),乙肝e抗原(HBeAg)(+),HBeAb(-),HBVDNA1.11×107IU/ml。
【初始治疗】
由于是早期的病例,因此,患者初次抗病毒治疗使用拉米夫定(LAM),用药后第3个月时,患者HBVDNA水平从7log10IU/ml降低到5log10IU/ml。但到第6个月时,HBVDNA水平仍维持在5log10IU/ml,这意味着患者对LAM耐药的概率较高。第9个月时,HBVDNA水平开始升高,出现病毒学突破,4~6个月后,ALT水平也出现相应升高。鉴于此,24个月时,对患者进行了耐药位点的检查,结果显示,M204和L180位点出现突变,即出现LAM耐药。
【分析】
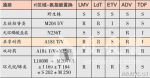
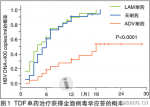
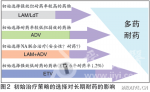
对慢性乙肝抗病毒药物交叉耐药模式及通路(表)进行分析可见,LAM和替比夫定(LdT)都属于左旋核苷类药物,作用位点都是在M204,该位点突变后,患者对这两种药物产生耐药。在当时的临床认知状态下,建议患者换用阿德福韦酯(ADV)。第1次挽救治疗换用ADV10mg/d单药治疗,病毒载量下降并不明显。HBVDNA水平仍>5log10IU/ml,且在21个月后出现第2次病毒学突破,同时ALT水平上升。耐药检测说明,M181和N236两个位点出现突变,证实出现ADV相关的耐药。表慢性乙肝抗病毒药物交叉耐药模式及通路慢性乙肝抗病毒药物交叉耐药模式及通路分析:181位点发生变异的患者不仅会对核酸类药物(ADV/TDF)耐药,也会对核苷类药物(LAM/LdT)耐药(表)。而对于在亚洲人群广泛存在的基因型C的人群,出现rtA181T(共享)耐药位点的概率更高。因此,在进行耐药监测时,须更加关注该位点。而当M181和N236两个位点均出现突变时,则该患者对LAM、LdT、ADV以及替诺福韦(TDF)均产生耐药,只对恩替卡韦(ETV)敏感。TDF单药治疗获得全面病毒学应答的概率另外,欧洲一项临床观察结果显示,应用替诺福韦治疗181T/V或236T突变患者,发现其抑制病毒能力下降。体外试验发现,相比野生株,rtA181V+rtN236T联合突变株能使TDF抗病毒活性下降10倍。另一项在荷兰进行的研究证实,对于ADV耐药患者,TDF的敏感性明显下降(图1)。第2次挽救治疗鉴于当时ETV还未在**上市,因此选择进行ADV+LAM治疗。病毒载量并未明显下降,ALT水平也未明显变化。18个月时进行耐药检测,结果显示,M180、M181、N236、M204均出现了突变,发生了多药耐药。第3次挽救治疗换用ADV+ETV6个月后,HBVDNA水平下降至小于3log10IU/ml,ALT水平降低,并保持稳定。回顾此患者的治疗历程可以发现,耐药不但会导致疾病反弹,并且给后续治疗带来诸多困难。这是因为HBV在聚合酶区域出现的耐药模式比较复杂,多种核苷类药物之间存在一定的交叉耐药现象。其中,rtA181T/V是多种核苷类药物共有的原发性耐药位点,必须特别引起注意,尽量避免该位点的突变。因此,在初始治疗选择药物时,即应注意预防耐药的发生。对未来的思考影响核苷(酸)类药物耐药的因素包括患者、药物及病毒因素。其中,患者因素包括患者的依从性、免疫状态、肝脏再生能力、抗病毒治疗史、体质指数(BMI)等;药物因素包括抗病毒效能、耐药基因屏障、药代动力学等;病毒因素则包括病毒**水平、肝内cccDNA、突变对病毒适应性的影响等。由于未来数年内,无治疗慢性乙肝的新药问世。而目前上市的核苷类似物间的结构具有相似性。这使得它们之间大多有交叉耐药。这就要求我们在现有药物的基础上,更好地使用这些药物。初始治疗策略的选择对长期耐药的影响目前上市的药物中,LAM、LdT属左旋核苷类药物;而ADV和TDF属于无环磷酸盐类;ETV则属于环戊烷/烯类。不同药物具有不同的疗效和耐药发生率,多项研究结果显示,初始治疗时选择不同的药物,患者产生多药耐药的概率不同(图2),即初始治疗策略的选择将显著影响长期耐药发生率。因此,在选择初始治疗药物时即需考虑到药物特性,以使患者获益最大化。鉴于此,美国肝病学会(AASLD)、欧洲肝病学会(EASL)、APASL及中国的乙肝指南等多项指南均指出,在乙肝患者初始治疗中,应当选择强效、低耐药、安全性好的药物。并建议,ETV和TDF强效抑制HBV,并具有高耐药基因屏障,可作为一线单药治疗之选。慢性乙肝核苷类药物使用现状乙型肝炎是一个严重的公共卫生问题。全球60亿人口中,约1/2人口生活在乙型肝炎病毒(HBV)高流行区,约20亿人证明有HBV感染,约3.5~4亿人为HBV慢性感染,其中15%~25%最终将死于肝硬化和肝癌。世界卫生组织报告,全球前10位疾病死因中,乙肝占第7位,每年约100万人死于HBV感染相关的肝衰竭、肝硬化和肝癌。中国大陆约5.4亿(41.3%)人曾感染过HBV,其中慢性乙型肝炎患者约2000万例,每年约有30万例患者死于HBV相关疾病,占传染病死因第1位。综上,耐药的发生可抵消掉抗病毒治疗的疗效,影响患者的预后。因此,对于耐药,预防重于治疗。而EASL、AASLD及中国指南均推荐,预防耐药发生的主要措施是选择高耐药基因屏障的抗病毒药物作为一线治疗用药。其中,ETV由于强效抑制HBV,并具有高耐药基因屏障,因此,可作为初始单药治疗的优选。
查体
【病史】
20余年前诊断为慢性乙型肝炎,因检查发现丙氨酸氨基转移酶(ALT)异常而由首诊医生转诊。其兄有HBV相关性肝硬化病史,患者曾接受聚乙二醇干扰素(PEG-IFN)α治疗,体格检查未发现异常。实验室检查显示,ALT水平为379IU/L。血清学检查显示,乙肝表面抗原(HBsAg)(+),乙肝e抗原(HBeAg)(+),HBeAb(-),HBVDNA1.11×107IU/ml。
【初始治疗】
由于是早期的病例,因此,患者初次抗病毒治疗使用拉米夫定(LAM),用药后第3个月时,患者HBVDNA水平从7log10IU/ml降低到5log10IU/ml。但到第6个月时,HBVDNA水平仍维持在5log10IU/ml,这意味着患者对LAM耐药的概率较高。第9个月时,HBVDNA水平开始升高,出现病毒学突破,4~6个月后,ALT水平也出现相应升高。鉴于此,24个月时,对患者进行了耐药位点的检查,结果显示,M204和L180位点出现突变,即出现LAM耐药。
【分析】
对慢性乙肝抗病毒药物交叉耐药模式及通路(表)进行分析可见,LAM和替比夫定(LdT)都属于左旋核苷类药物,作用位点都是在M204,该位点突变后,患者对这两种药物产生耐药。在当时的临床认知状态下,建议患者换用阿德福韦酯(ADV)。第1次挽救治疗换用ADV10mg/d单药治疗,病毒载量下降并不明显。HBVDNA水平仍>5log10IU/ml,且在21个月后出现第2次病毒学突破,同时ALT水平上升。耐药检测说明,M181和N236两个位点出现突变,证实出现ADV相关的耐药。表慢性乙肝抗病毒药物交叉耐药模式及通路慢性乙肝抗病毒药物交叉耐药模式及通路分析:181位点发生变异的患者不仅会对核酸类药物(ADV/TDF)耐药,也会对核苷类药物(LAM/LdT)耐药(表)。而对于在亚洲人群广泛存在的基因型C的人群,出现rtA181T(共享)耐药位点的概率更高。因此,在进行耐药监测时,须更加关注该位点。而当M181和N236两个位点均出现突变时,则该患者对LAM、LdT、ADV以及替诺福韦(TDF)均产生耐药,只对恩替卡韦(ETV)敏感。TDF单药治疗获得全面病毒学应答的概率另外,欧洲一项临床观察结果显示,应用替诺福韦治疗181T/V或236T突变患者,发现其抑制病毒能力下降。体外试验发现,相比野生株,rtA181V+rtN236T联合突变株能使TDF抗病毒活性下降10倍。另一项在荷兰进行的研究证实,对于ADV耐药患者,TDF的敏感性明显下降(图1)。第2次挽救治疗鉴于当时ETV还未在**上市,因此选择进行ADV+LAM治疗。病毒载量并未明显下降,ALT水平也未明显变化。18个月时进行耐药检测,结果显示,M180、M181、N236、M204均出现了突变,发生了多药耐药。第3次挽救治疗换用ADV+ETV6个月后,HBVDNA水平下降至小于3log10IU/ml,ALT水平降低,并保持稳定。回顾此患者的治疗历程可以发现,耐药不但会导致疾病反弹,并且给后续治疗带来诸多困难。这是因为HBV在聚合酶区域出现的耐药模式比较复杂,多种核苷类药物之间存在一定的交叉耐药现象。其中,rtA181T/V是多种核苷类药物共有的原发性耐药位点,必须特别引起注意,尽量避免该位点的突变。因此,在初始治疗选择药物时,即应注意预防耐药的发生。对未来的思考影响核苷(酸)类药物耐药的因素包括患者、药物及病毒因素。其中,患者因素包括患者的依从性、免疫状态、肝脏再生能力、抗病毒治疗史、体质指数(BMI)等;药物因素包括抗病毒效能、耐药基因屏障、药代动力学等;病毒因素则包括病毒**水平、肝内cccDNA、突变对病毒适应性的影响等。由于未来数年内,无治疗慢性乙肝的新药问世。而目前上市的核苷类似物间的结构具有相似性。这使得它们之间大多有交叉耐药。这就要求我们在现有药物的基础上,更好地使用这些药物。初始治疗策略的选择对长期耐药的影响目前上市的药物中,LAM、LdT属左旋核苷类药物;而ADV和TDF属于无环磷酸盐类;ETV则属于环戊烷/烯类。不同药物具有不同的疗效和耐药发生率,多项研究结果显示,初始治疗时选择不同的药物,患者产生多药耐药的概率不同(图2),即初始治疗策略的选择将显著影响长期耐药发生率。因此,在选择初始治疗药物时即需考虑到药物特性,以使患者获益最大化。鉴于此,美国肝病学会(AASLD)、欧洲肝病学会(EASL)、APASL及中国的乙肝指南等多项指南均指出,在乙肝患者初始治疗中,应当选择强效、低耐药、安全性好的药物。并建议,ETV和TDF强效抑制HBV,并具有高耐药基因屏障,可作为一线单药治疗之选。慢性乙肝核苷类药物使用现状乙型肝炎是一个严重的公共卫生问题。全球60亿人口中,约1/2人口生活在乙型肝炎病毒(HBV)高流行区,约20亿人证明有HBV感染,约3.5~4亿人为HBV慢性感染,其中15%~25%最终将死于肝硬化和肝癌。世界卫生组织报告,全球前10位疾病死因中,乙肝占第7位,每年约100万人死于HBV感染相关的肝衰竭、肝硬化和肝癌。中国大陆约5.4亿(41.3%)人曾感染过HBV,其中慢性乙型肝炎患者约2000万例,每年约有30万例患者死于HBV相关疾病,占传染病死因第1位。综上,耐药的发生可抵消掉抗病毒治疗的疗效,影响患者的预后。因此,对于耐药,预防重于治疗。而EASL、AASLD及中国指南均推荐,预防耐药发生的主要措施是选择高耐药基因屏障的抗病毒药物作为一线治疗用药。其中,ETV由于强效抑制HBV,并具有高耐药基因屏障,因此,可作为初始单药治疗的优选。


















全部评论
学习了!这样明显的不良反应!