



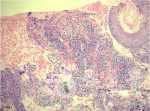

 来源:Yang Q, Tang J Q, Pradhan S, et al. Image Gallery: A case of malignant syphilis in an HIV-infected patient mimicking fungal infection[J]. British Journal of Dermatology, 2018, 178(1):e64.
来源:Yang Q, Tang J Q, Pradhan S, et al. Image Gallery: A case of malignant syphilis in an HIV-infected patient mimicking fungal infection[J]. British Journal of Dermatology, 2018, 178(1):e64.病例来源:爱爱医
版权声明:站所注明来源为"爱爱医"的文章,版权归作者与本站共同所有,非经授权不得转载。本站所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,如果您认为我们的转载侵犯了您的权益,请及时通过电话(400-626-9910)或邮箱(zlzs@120.net)通知我们,我们将第一时间处理,感谢。
版权所有:珠海横琴杏林普康综合门诊有限公司 | 粤ICP备2023094852号
全部评论